O HCV
1. Co to jest HCV ?
HCV (ang. Hepatitis C Virus) jest to wirus wywołujący wirusowe zapalenie wątroby typu C. Współczesnej medycynie znane są również inne wirusy wywołujące zapalenia wątroby (np. HBV, HAV, HEV). Typową cechą zakażeń powodowanych przez wirusy hepatotropowe jest uszkodzenie miąższu wątroby, jednak zakażenie wirusem HCV w odróżnieniu od pozostałych przebiega w większości przypadków bez charakterystycznych objawów i może ujawnić się po wielu latach trwania w postaci marskości lub raka wątrobowokomórkowego. Według badań epidemiologicznych szacuje się, że w Polsce wirusem HCV zakażonych jest ok. 200 tys. osób dorosłych (w zależności od badań zakres ten wynosi od 150 do 250 tys.), co oznacza, że wśród 100 dorosłych osób 1 osoba może być zakażona wirusem HCV. Niestety dostępne dane pokazują, że tylko co 10 dorosła osoba zakażona wirusem HCV wie o swojej chorobie.
2. Co to jest WZW C ?
WZW C - wirusowe zapalenie wątroby typu C jest to choroba zakaźna wywołana wirusem zapalenia wątroby typu C (HCV). We wczesnej fazie, która występuje od 2 tygodni do 6 miesięcy od zakażenia, może przebiegać gwałtownie - w postaci ostrego zapalenia wątroby.
W ostrej postaci choroby objawy mogą być bardziej nasilone – najczęściej są to objawy dyspeptyczne, uczucie zmęczenia, rzadziej żółtaczka. Aktywność enzymów wątrobowych wskazujących na uszkodzenie miąższu wątroby - aminotransferazy alaninowej (ALT) i aminotransferazy asparaginianowej (AST) wzrasta kilkakrotnie powyżej górnej granicy normy, zwykle nie przekraczając 1000 j.m. Częściej jednak na tym etapie choroby nie występują żadne objawy. Niezależnie od przebiegu we wczesnej fazie zakażenia, u większości nieleczonych pacjentów rozwija się postać przewlekła choroby, rozpoznawana po upływie 6 miesięcy od zakażenia, w której objawy są mało nasilone lub w ogóle nie występują, a przebieg jest powolny. W przewlekłym zakażeniu aktywność transaminaz może wzrastać okresowo, jednak w wielu przypadkach nie obserwuje się uchwytnego wzrostu aktywności ALT i AST. Dochodzi jednak do uszkodzenia miąższu wątroby, co może prowadzić do marskości wątroby, niewydolności tego narządu a także rozwinięcia się pierwotnego raka wątroby (wątrobowokomórkowego).
3. Jakie są objawy choroby ?
Najczęściej podawanymi dolegliwościami są:
- osłabienie
- przewlekłe się zmęczenie
- nadmierna senność
- depresja
- objawy grypopodobne: bóle mięśni, bóle stawów, stany podgorączkowe
- utrata apetytu
- nudności
- wymioty
- wzdęcia
- zmniejszenie masy ciała
- powiększenie wątroby i śledziony
- świąd skóry
- zażółcenie białkówek
- zażółcenie skóry
Niestety powyższe objawy występują jedynie u niewielkiej mniejszości zakażonych osób. Około 80% osób zakażonych nie dostrzega u siebie żadnych szczególnych objawów choroby. Dlatego choroba jest trudna do rozpoznania - przypomina tlący się ogień w podściółce lasu, bez widocznego ognia.
4. Jak może dojść do zakażenia wirusem HCV ?
Wirus HCV znajduje się we krwi i innych tkankach osoby zakażonej. Wirus może przenosić się na inne osoby bezpośrednio przez przetoczenie skażonej krwi lub pośrednio, poprzez wspólnie użytkowane przedmioty zanieczyszczone krwią. Warunkiem przeniesienia zakażenia na inną osobę jest naruszenie ciągłości tkanek (przekłucie lub obecność uszkodzenia skóry lub błony śluzowej), przez które wirus może dostać się do organizmu osoby zdrowej. Do zakażenia innej osoby dochodzi, gdy wirus HCV przedostanie się do krwi:
- podczas zabiegów medycznych i pozamedycznych związanych z naruszeniem ciągłości tkanek, jeśli nie są przestrzegane procedury zapobiegające zakażeniom (Zabiegi medyczne związane z naruszeniem ciągłości tkanek to np: zastrzyki, pobranie krwi, zabiegi stomatologiczne, operacje chirurgiczne) ;
- Podczas wstrzykiwania substancji odurzających (narkotyków) lub innych substancji w celach niemedycznych bez zachowania zasad bezpieczeństwa iniekcji;
- w trakcie zabiegów kosmetycznych wykonywanych z użyciem niesterylnych ostrych narzędzi, zabiegów medycyny estetycznej jak nakłucia kosmetyczne, piercing, tatuaż itp.);
- przy kontakcie z krwią – zawodowo bądź przypadkowo, np. podczas wypadku, bójki, w sportach kontaktowych (np. boks, judo);
- podczas wspólnego używania przyborów kosmetyczno-higienicznych (np. maszynki do golenia i inne ostre narzędzia kosmetyczne) ;
Grupą szczególnie podatną na wszelkie zakażenia krwiopochodne, w tym zakażenie HCV są osoby, które stale lub okazjonalnie przyjmują narkotyki w formie iniekcji, zwłaszcza gdy robią to używanym sprzętem lub gdy robią to wspólnie dzieląc się sprzętem do wstrzyknięć. Dotyczy to w sposób szczególny igieł i strzykawek, lecz HCV może się również przenosić poprzez inne przedmioty, np. garnki, filtry, woda do rozpuszczenia narkotyku.
Uwaga: ryzyko zakażenia drogą kontaktów seksualnych jest oceniane jako znikome. Jednak wzrasta ono w przypadku uszkodzeń oraz stanów zapalnych skóry i błon śluzowych okolic narządów płciowych , odbytu i jamy ustnej. Jest wyższe w przypadku stosunków analnych oraz praktyk związanych z możliwością uszkodzenia błon śluzowych. Transmisji zakażenia HCV sprzyja istniejące lub współistniejące zakażenie HIV.
Wirus HCV może również przenosić się z matki na dziecko w czasie ciąży i porodu, ryzyko oceniane jest na około 6% i zależy od poziomu wiremii (ilości wirusa) we krwi matki, genotypu wirusa i przebiegu porodu. Wirus nie przenosi się w trakcie karmienia piersią.
5. Jak można wykryć zakażenie wirusem HCV ?
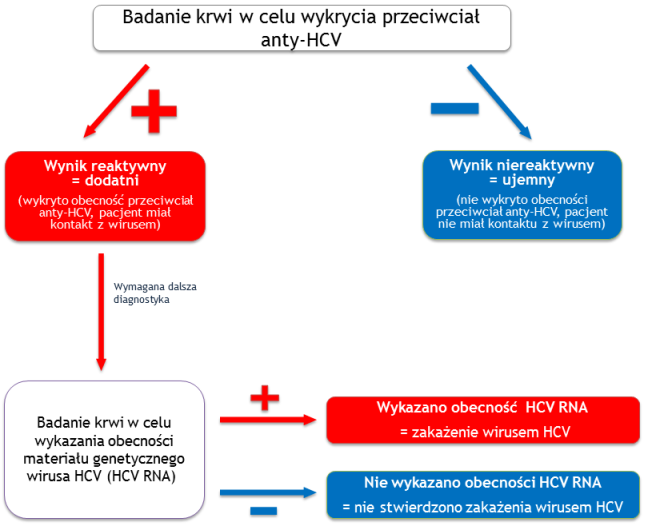
Aby stwierdzić zakażenie wirusem HCV należy wykonać w pierwszej kolejności badanie krwi mające na celu wykrycie przeciwciał anty-HCV. Jeżeli wynik badania przeciwciał anty-HCV jest dodatni, oznacza to, że pacjent miał kontakt z wirusem, jednak nie zawsze dodatni wynik tego badania świadczy o aktualnym zakażeniu wirusem HCV. Dlatego, w celu potwierdzenia zakażenia wirusem HCV należy wykonać dodatkowe badanie krwi w celu wykrycia obecności wirusa. Takim badaniem jest test molekularny na obecność materiału genetycznego wirusa HCV (HCV RNA). Jeżeli wynik testu molekularnego jest dodatni (tzn. we krwi wykazana została obecność materiału genetycznego wirusa HCV), oznacza to, że pacjent jest zakażony wirusem HCV.
Wynik ujemny badania HCV RNA (tzn. we krwi nie wykazano obecności materiału genetycznego wirusa HCV) najczęściej świadczy o tym, że badana osoba nie jest zakażona wirusem HCV, nawet gdy wcześniej we krwi tej osoby stwierdzono obecność przeciwciał anty-HCV. Taki wynik badań diagnostycznych uzyskać mogą osoby, u których doszło do samoistnej eliminacji wirusa HCV.
6. Kiedy zalecane jest wykonanie badania krwi w kierunku wykrycia przeciwciał anty-HCV?
Badanie krwi w kierunku wykrycia przeciwciał anty-HCV zalecane są między innymi osobom które:
- mają podwyższoną aktywność enzymów aminotransferazy alaninowej (ALT) i aminotransferazy asparaginianowej (AST) we krwi,
- kiedykolwiek przyjmowały narkotyki drogą dożylną,
- są przewlekle dializowane,
- są dziećmi matek, u których wykryto zakażenie wirusem HCV w czasie ciąży,
- miały przetaczaną krew lub były biorcami narządów przed lipcem 1992r.,
- chorują na hemofilię i urodziły się przed 1991 r.,
- wykonują prace związane z narażeniem na zakażenie po zawodowej ekspozycji na patogeny krwiopochodne (w tym lekarze i pielęgniarki zabiegowe, ratownicy medyczni, pracownicy laboratoriów diagnostycznych),
- są zakażone wirusem HIV.
7. Jak można zapobiegać zakażeniu wirusem HCV ?
Prewencja!! Należy zwracać szczególną uwagę na przestrzeganie w placówkach medycznych i pozamedycznych (gabinetach kosmetycznych, salonach tatuażu) procedur zapobiegających zakażeniom, ze szczególnym zwróceniem uwagi na zasady bezpiecznych iniekcji w tym używanie jałowego sprzętu jednorazowego użytku i właściwe postępowanie z opakowaniami wielodawkowymi, zachowanie zasad aseptyki (otwieranie sprzętu jałowego bezpośrednio przed zabiegiem, mycie rąk i używanie rękawic jednorazowych zmienianych do każdego zabiegu, rozdzielenie obszaru przygotowania leków od obszaru przechowywania zużytego sprzętu), właściwa sterylizacja narzędzi wielokrotnego użytku, odpowiednie postępowanie ze zużytym sprzętem, odpowiednia dezynfekcja powierzchni, które uległy skażeniu materiałem biologicznym.
Szybkie wykrywanie i skuteczne leczenie osób zakażonych zapobiega zakażaniu kolejnych osób i jest również uznawane za formę profilaktyki.
W przypadku grupy osób przyjmujących narkotyki, ograniczenie szerzenia się HCV można uzyskać poprzez zmniejszenie częstości przyjmowania narkotyku we wstrzyknięciach, stosowanie jałowego, jednorazowego sprzętu do wstrzyknięć (nie dzielenie się nim) i leczenie osób już zakażonych. Takie efekty dają szeroko stosowane programy redukcji szkód, obejmujące leczenie substytucyjne uzależnienia od opiatów, programy zwiększające dostępność sterylnego sprzętu do wstrzyknięć, edukację i możliwość badania w kierunku chorób zakaźnych przenoszonych przez krew (w tym HCV).
Profilaktyka? Obecnie nie istnieje szczepionka przeciwko wirusowemu zapaleniu wątroby typu C. Prace nadal trwają…
8. Czy wirusowe zapalenie wątroby typu C można leczyć?
Współczesna medycyna daje szansę na wyleczenie 98%-99% chorych. Stosunkowo niedawno opracowane leki bezpośrednio działające na wirusy (DAA) stanowiły przełom w leczeniu w odniesieniu do wcześniej stosowanej terapii interferonowej. Są nie tylko znacznie skuteczniejsze, ale też nie mają tylu działań niepożądanych, terapia jest krótsza i lepiej tolerowalna przez pacjentów. Obecnie celem leczenia jest wyleczenie zakażenia HCV, co w konsekwencji zapobiega powikłaniom wątrobowym i pozawątrobowym wzw C, a także dalszej transmisji wirusa.
Skuteczność leczenia jest nieco tylko niższa w przypadku zaawansowanego zwłóknienia, nieskutecznego leczenia zakażenia w przeszłości oraz genotypów 3 i 4. Nowoczesne leczenie polega na przyjmowaniu tabletek i trwa 8-12 tygodni do 24 tygodni. Plan leczenia dobiera indywidualnie specjalista. Osoby, u których rozpoznano WZW C, powinny udać się po poradę do lekarza chorób zakaźnych (ze skierowaniem od lekarza rodzinnego).